
Cause
Quali sono le cause di insulinoresistenza?
Tante sono le condizioni che possono influenzare la risposta insulinica nei vari tessuti e, nella grande maggioranza dei casi, non è quindi possibile risalire ad un’unica causa determinante la comparsa di insulino resistenza.
Tra i fattori che possono contribuire all’insorgenza dell’insulino-resistenza possiamo comunque riconoscere stili di vita predisponenti (attività fisica insufficiente, consumo di cibi e bevande ad alto contenuto calorico, uso di farmaci, deficit vitaminici, sovrappeso), condizioni di tipo metabolico (caratterizzate da stress ossidativo cronico), e fattori di natura genetica, che contribuiscono in misura variabile determinando un altrettanto variabile grado di insulinoresistenza.
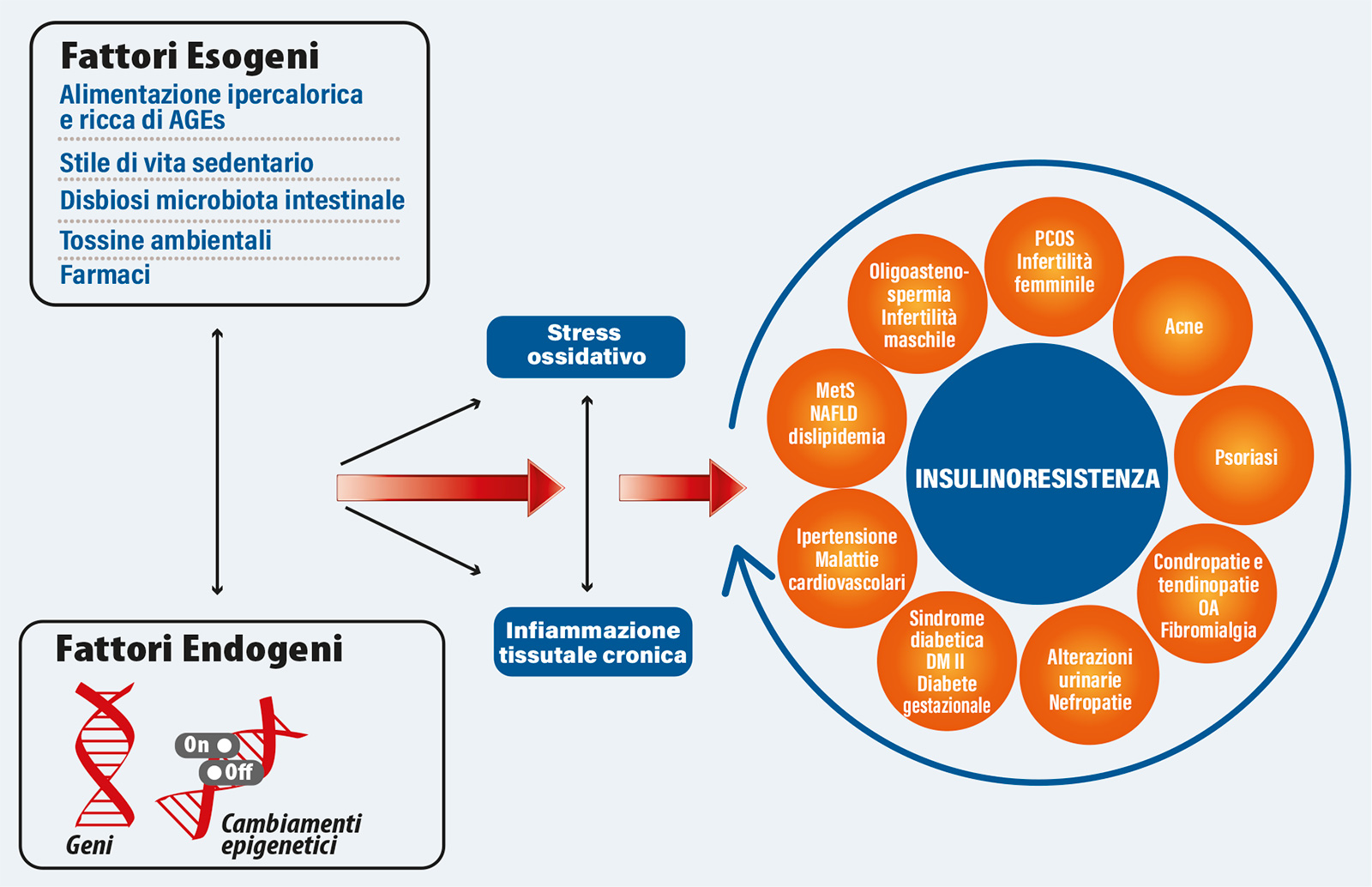
Fattori esogeni
Alcuni tra i fattori che possono contribuire all’instaurarsi di resistenza insulinica sono generati da una dieta persistentemente sbilanciata e/o da stili di vita che aumentano lo stato di infiammazione cronica.Un eccesso di zuccheri, carboidrati ed alimenti ad elevato indice glicemico nella dieta comporta un aumento della produzione insulinica ad opera del pancreas. Tale condizione può determinare a sua volta uno stato di infiammazione cronica tissutale a bassa intensità che comporta una riduzione della sensibilità dei tessuti all'insulina e sfocia così in un variabile grado di insulinoresistenza. Inoltre, la preferenza per cibi lavorati e con un ridotto apporto vitaminico può comportare, tra gli altri, deficit di Vitamina D3. Una carenza della vitamina D nella dieta può contribuire ad aumentare il rischio di sviluppare insulino-resistenza in virtù del ruolo che essa svolge nella tolleranza del glucosio con i sui effetti sulla secrezione dell'insulina e sulla sensibilità all'insulina medesima.
Anche il deficit di alcuni minerali tra cui il magnesio è associato ad una riduzione dell'attività insulinica.
Il Magnesio di per sé svolge un'azione insulino-sensibilizzante in quanto è parte integrante del segnale insulinico; bassi livelli di Magnesio sono infatti abitualmente associati al diabete ed alle sue complicanze, alla sindrome metabolica, all'ipertensione, alla degenerazione articolare e a molti altri quadri di insulinoresistenza.
Una carenza di acido folico nella dieta può contribuire a peggiorare il quadro di insulinoresistenza, così come un eccesso di Acido folico può essere parimenti controproducente; è un esempio lampante del fatto che spesso carenze ed eccessi sono similmente dannosi e di come un apporto equilibrato e naturale sia sempre preferibile.
Sovrappeso e obesità, spesso considerati solo una conseguenza, in taluni casi possono essere causa o concausa di insulino resistenza. Infatti lo stato infiammatorio cronico legato all’insulinoresistenza ha origine nel tessuto adiposo dove, a causa del bilancio energetico costantemente positivo e di un cronico aumento dei livelli circolanti di insulina, vengono rilasciati mediatori infiammatori, quali le citochine TNF-α, IL-6; inoltre l'eccesso di insulina prodotta aumenta la sensazione di appetito il quale a sua volta determina un ulteriore incremento di peso, ingenerando un circolo vizioso.
Anche alcuni farmaci giocano purtroppo un ruolo negativo nel quadro della resistenza insulinica: possiamo ricordare i cortisonici, che sono in grado di aumentare l'insulinoresistenza a livello muscolare, epatico ed adiposo.
Sebbene alcune condizioni legate all’insorgenza di resistenza insulinica siano difficilmente modificabili, la correzione delle nostre abitudini può ridurre sensibilmente i fattori esogeni appena citati che possono predisporre l’instaurarsi di insulino-resistenza.
Il reticolo endoplasmatico (ER)
Il reticolo endoplasmatico (ER) è un complesso sistema di membrane intracitoplasmatiche che ospita numerosi enzimi incaricati della trasformazione/maturazione delle proteine appena sintetizzate. Lo stress dell’ER si innesca a partire dall’accumulo nel reticolo stesso di proteine che non hanno acquisito la corretta struttura tridimensionale. A fronte di tale disfunzione si genera una condizione di instabilità metabolica che comporta la riduzione della sintesi di nuove proteine. Nel momento in cui lo stress diventa cronico (sostenuto nel tempo e, quindi, patologico) si assiste anche all’iperattivazione di processi di autodistruzione cellulare (apoptosi) che possono comportare l’insorgenza di varie patologie e ad uno stato di infiammazione cronica.
Al fine di spiegare a livello cellulare/molecolare il nesso tra l’ER stress e l’insorgenza dell’insulinoresistenza, si sono formulate svariate ipotesi, tra cui ricordiamo:
- lo stress dell’ER diminuirebbe l’attività del recettore dell’insulina e, quindi, il grado di sensibilità dei tessuti all’ormone;
- lo stress dell’ER sarebbe responsabile dell’aumento della lipolisi (la scissione dei trigliceridi in acidi grassi liberi e glicerolo) negli adipociti. Il conseguente aumento di acidi grassi liberi (FFA) nel circolo sanguigno determinerebbe lipotossicità, dislipidemia ed infine l’insorgenza della resistenza all’insulina;
- lo stress dell’ER sarebbe collegato a fenomeni di autofagia, infiammazione cronica, e apoptosi delle cellule β del pancreas addette alla produzione di insulina.
I mitocondri
Il malfunzionamento dei mitocondri è strettamente collegato alla patogenesi dell’insulino resistenza. Infatti, i mitocondri, oltre ad utilizzare i prodotti del catabolismo del glucosio, sfruttano le riserve di grasso per la produzione e immagazzinamento di energia sotto forma di ATP; inoltre il metabolismo dei lipidi (la β-ossidazione dei grassi) e la sintesi di ATP nei mitocondri delle cellule muscolari sono processi che si influenzano a vicenda. Numerose osservazioni confermano la correlazione tra il metabolismo mitocondriale e l’insorgenza dell’insulinoresistenza.Dal punto di vista molecolare, i mitocondri producono grandi quantità di radicali liberi o ROS (Reactive Oxygen Species) come conseguenza della parziale inefficienza della catena di trasporto degli elettroni, una delle fasi dell’assemblaggio dell’ATP (i.e. fosforilazione ossidativa) che prevede la riduzione dell’ossigeno ad acqua. La produzione di ROS risulta aumentata in pazienti obesi e insulinoresistenti. Lo stress ossidativo mitocondriale è l’elemento su cui convergono le svariate alterazioni metaboliche che caratterizzano l’insulino-resistenza. Lo stato di infiammazione sistemica cronica (mediata dal rilascio di grandi quantità di citochine pro-infiammatorie quali TNF-α) si ritiene sia alla base dello sviluppo dell’insulinoresistenza e parimenti della diminuzione della funzionalità mitocondriale. L’iperinsulinemia che ne consegue sarebbe in grado di stimolare la fosforilazione ossidativa all’interno dei mitocondri, amplificando la produzione di ROS e innescando un circolo autoperpetuantesi. I ROS sarebbero inoltre in grado di causare l’attenuazione della risposta insulinica ostacolando sia il trasporto della proteina trasportatrice del glucosio (GLUT4) verso la membrana citoplasmatica, sia la trasmissione del segnale insulinico stesso.
La componente genetica
Diversi studi hanno identificato alcuni geni o cluster di geni che potrebbero predisporre all’insorgenza dell’insulino-resistenza. Tali alterazioni genetiche sarebbero associate alla riduzione della funzionalità mitocondriale e all’accumulo anomalo di grasso nel fegato e nei muscoli. Analisi di GWAS (Genome-Wide Association Studies) hanno rilevato diversi geni correlati con l’aumento della probabilità di sviluppare insulinoresistenza, in particolare: geni con funzione nel controllo dei processi che portano alla deposizione di tessuto adiposo, geni associati sia all’insulinoresistenza che all’aumento della predisposizione all’obesità, loci coinvolti nella regolazione della funzione delle cellule β del pancreas, della produzione di pro-insulina, della secrezione di insulina.A prescindere dalle cause determinanti, le condizioni di insulinoresistenza sono generalmente caratterizzate, come effetto finale, da alterazioni che coinvolgono lo stress ossidativo e la disfunzione mitocondriale. Queste osservazioni supportano l’importanza dell’attività fisica al fine di promuovere il metabolismo mitocondriale (in particolare la β-ossidazione degli acidi grassi).
Bibliografia
Hoehn, K. L., Hohnen-Behrens, C., Cederberg, A., Wu, L. E., Turner, N., Yuasa, T., Ebina, Y., & James, D. E. (2008). IRS1-Independent Defects Define Major Nodes of Insulin Resistance. Cell Metabolism, 7(5), 421–433.Hoehn, K. L., Salmon, A. B., Hohnen-Behrens, C., Turner, N., Hoy, A. J., Maghzal, G. J., Stocker, R., Van Remmen, H., Kraegen, E. W., Cooney, G. J., Richardson, A. R., & James, D. E. (2009). Insulin resistance is a cellular antioxidant defense mechanism. Proceedings of the National Academy of Sciences, 106(42), 17787–17792.
Özcan, U., Cao, Q., Yilmaz, E., Lee, A.-H., Iwakoshi, N. N., Özdelen, E., Tuncman, G., Görgün, C., Glimcher, L. H., & Hotamisligil, G. S. (2004). Endoplasmic Reticulum Stress Links Obesity, Insulin Action, and Type 2 Diabetes. Science, 306(5695), 457–461.
Ramos-Lopez, O., Riezu-Boj, J. I., Milagro, F. I., Moreno-Aliaga, M. J., Martinez, J. A., & project MENA. (2018a). Endoplasmic reticulum stress epigenetics is related to adiposity, dyslipidemia, and insulin resistance. Adipocyte, 1–6.
Ramos-Lopez, O., Riezu-Boj, J. I., Milagro, F. I., Moreno-Aliaga, M. J., Martinez, J. A., & project MENA. (2018b). Endoplasmic reticulum stress epigenetics is related to adiposity, dyslipidemia, and insulin resistance. Adipocyte, 1–6.
Sangwung, P., Petersen, K. F., Shulman, G. I., & Knowles, J. W. (2020). Mitochondrial Dysfunction, Insulin Resistance, and Potential Genetic Implications. Endocrinology, 161(4), bqaa017.
Sharma, N. K., Das, S. K., Mondal, A. K., Hackney, O. G., Chu, W. S., Kern, P. A., Rasouli, N., Spencer, H. J., Yao-Borengasser, A., & Elbein, S. C. (2008). Endoplasmic Reticulum Stress Markers Are Associated with Obesity in Nondiabetic Subjects. The Journal of Clinical Endocrinology & Metabolism, 93(11), 4532–4541.